Sie sind hier: Startseite > Krankheiten mit urologischer Manifestation > Beckenbodeninsuffizienz
Beckenbodeninsuffizienz: Diagnose und Therapie der Beckenbodensenkung
Definition der Beckenbodeninsuffizienz
Die Beckenbodeninsuffizienz führt zum Deszensus oder Prolaps der weiblichen Beckenorgane.
Klassifikation der Beckenbodeninsuffizienz:
Eine einfache Graduierung in vier Schweregrade:
- Grad 1: Deszensus innerhalb der Scheide
- Grad 2: Deszensus erreicht den Introitus vaginae
- Grad 3: Deszensus reicht jenseits des Introitus vaginae
- Grad 4: Totalprolaps von Uterus und Vagina
Die International Continence Society (ICS) graduiert den Prolaps der weiblichen Beckenorgane in Bezug auf den Hymenalsaum. Das Ausmaß des Prolaps wird anhand verschiedener Bezugspunkte im Stehen oder in Steinschnittlage unter Pressen der Patientin erfasst [Abb. ICS-Klassifikation der Beckenbodeninsuffizienz].
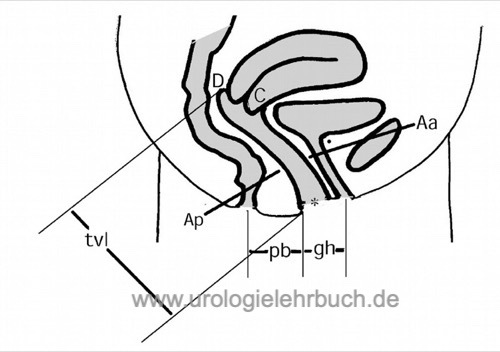
ICS-Klassifikation der Beckenboden-Insuffizienz:
die International Continence Society (ICS) graduiert den Prolaps der weiblichen Beckenorgane in Bezug auf den Hymenalsaum (*).
Das Ausmaß des Prolaps wird anhand verschiedener Bezugspunkte im Stehen oder in Steinschnittlage unter Pressen der Patientin in Zentimeter erfasst. Ein Prolaps des Bezugspunkts distal des Hymenalrings wird mit einem + gekennzeichnet, ein Prolaps des Bezugspunkts noch proximal des Hymenalrings wird mit einem − gekennzeichnet.
Aa = vordere Vaginalwand, 3 cm proximal des Hymenalsaums (normal -3 cm).
Ap = hintere Vaginalwand, 3 cm proximal des Hymenalsaums (normal -3 cm).
C = Cervix (normal ungefähr -8 cm).
D = hinterer Fornix vaginalis (normal ungefähr -10 cm).
gh = genital height, von der Urethra bis zur hinteren Kommissur (normal ungefähr 2 cm).
pb = perineal body, von der hinteren Kommissur bis zum Anus (normal ungefähr 3 cm).
tvl = total vaginal length (normal ungefähr 10 cm).
Zusätzliche Bezugspunkte sind Ba und Bp, welche in dieser Abb. des Normalzustandes identisch mit Aa und Ap sind.
Ba = tiefster Punkt des oberen Anteils der vorderen Vaginalwand, bei fehlendem Deszensus ist er –3 cm und damit identisch mit Punkt Aa. Bei komplettem Prolaps ist Ba identisch mit C (z. B. +8 cm).
Bp = tiefster Punkt des oberen Anteils der hinteren Vaginalwand, bei fehlendem Deszensus ist er –3 cm und damit identisch mit Punkt Ap. Bei komplettem Prolaps ist Bp identisch mit C (z. B. +8 cm).
Epidemiologie der Beckenbodeninsuffizienz
Genaue und vergleichbare epidemiologische Daten bezüglich des Beckeninsuffizienz fehlen, die verfügbaren Studien weisen unterschiedliche Definitionen und Altersgruppen auf. Die Prävalenz für eine Beckenbodeninsuffizienz liegt hauptsächlich zwischen 30–50 % (Hendrix u.a., 2002), in einzelnen Studien bis 90 %. Das Lebenszeitrisiko, aufgrund einer Beckenbodeninsuffizienz oder Harninkontinenz eine operative Therapie zu erhalten, liegt bei 11 %.
Ursachen der Beckenbodeninsuffizienz
Risikofaktoren der Beckenbodensenkung:
Alter, Anzahl der vaginalen Geburten, Adipositas, schwere körperliche Arbeit, genetische Faktoren.
Folgen (Pathophysiologie) der Beckenbodeninsuffizienz
Funktion des Beckenbodens:
Die Beckenorgane sind durch ein Netzwerk aus Bindegewebe und Muskelplatten dynamisch mit der Beckenwand verbunden, alle Elemente bilden eine funktionelle Einheit. Oben genannte Risikofaktoren führen zu einer Schädigung und Dysfunktion dieser Einheit mit Ausbildung von Organdeszensus und/oder Belastungsharninkontinenz. Der Beckenboden wird in drei Level von dorsal nach ventral gegliedert, dies führt in Abhängigkeit der anatomischen Defekten (Integraltheorie nach Petros und Ulmsten) zu unterschiedlichen klinischen Symptomen (Petros und Ulmsten, 1990): siehe Tab. Integraltheorie nach Petros und Ulmsten.
Integraltheorie der Belastungsinkontinenz nach Petros und Ulmsten:
Die Vaginavorderwand spannt sich wie ein Trampolin oder eine Trommelmembran unter der Harnröhre und Harnblase auf und spielt eine zentrale Rolle in Vermittlung der Kontinenz. Die Vaginavorderwand ist dreidimensional im kleinen Becken aufgehängt, je nach Lokalisation des Defektes in der Aufhängung können drei Ebenen (Level) unterschieden werden [Tab. Integraltheorie nach Petros und Ulmsten] mit unterschiedlicher Klinik und therapeutischer Konsequenz.
Die proximale Harnröhre ist die Zone der kritischen Elastizität, diese Elastizität ist für eine Harnblasenfüllung essentiell, Störungen führen zur Drangsymptomatik.
| Level III | Level II | Level I | |
| Lokalisation | Läsion ventral des Harnblasenhalses bis Symphyse | Läsion zwischen Harnblasenhals bis Cervix uteri/ Cervixstumpf- narbe | Läsion dorsal des Cervix uteri bis Os sacrum |
| defekte Strukturen | Lig. pubourethrale, M. pubococcygeus | Arcus tendineus fasciae pelvis | Ligg. cardinale und sacrouterina |
| Beschwerden | Belastungs- inkontinenz | Belastungs- inkontinenz, Zystozele | Restharnbildung, Urgesympto- matik, Rekto- oder Enterozele |
| Therapie | pubovaginale Schlingen (TVT...) | Colporrhaphia anterior | Colporrhaphia posterior, sacrouterine Pexie |
Klinik der Beckenbodeninsuffizienz
Keine Beschwerden:
Trotz ausgeprägter Beckenbodeninsuffizienz gibt es Patientinnen, die keinerlei Beschwerden haben.
Belastungsharninkontinenz:
Siehe Kapitel Stressinkontinenz (Belastungsharninkontinenz).
Larvierte Belastungsinkontinenz:
Nach Korrektur der Beckenbodeninsuffizienz kann eine neue Belastungsharninkontinenz entstehen, das Risiko beträgt 10–20 %. Ursächlich für diese larvierte Belastungsinkontinenz ist der schwache Kontinenzmechanismus, der durch den Organdeszensus mit Abknickung der Harnröhre kaschiert wurde.
Drangsymptome und Dranginkontinenz:
Die fehlende Fixierung der sich füllenden Harnblase kann eine verfrühte Aktivierung von Dehnungsrezeptoren am Harnblasenhals auslösen, dies führt bei niedriger Harnblasenfüllung zu Drangsymptomen oder Dranginkontinenz.
Harnblasenentleerungsstörung:
Restharnbildung durch Quetschhahnphänomen (abgeknickte Harnröhre) oder gestörte Harnblasenhalsöffnung durch den Organdeszensus.
Vaginale Symptome:
Fluor, Kolpitiden und Blutungen können durch das Klaffen der Vagina und die durch den Prolaps hervorgerufenen Ulzera auftreten.
Schmerzen:
Dehnung und Schädigung der sensiblen Nerven durch den Beckenorgandeszensus führt zu Schmerzen. Typisch sind Beckenschmerzen, Druckgefühl nach unten, Dysurie, Dyspareunie.
Defäkationsbeschwerden:
Stuhlverhalt, Stuhlinkontinenz.
Sexuelle Beschwerden:
Dyspareunie und Libidoverlust. Die sexuellen Beschwerden können oft nicht durch eine operative Therapie gebessert werden.
Harnstauungsnieren:
der Harnblasendeszensus durch Öffnungen des Beckenbodens führt zur Kompression der Ureteren mit Gefahr der Ausbildung von Harnstauungsnieren.
Diagnostik der Beckenbodeninsuffizienz
Anamnese:
Risikofaktoren? Miktionsbeschwerden? Defäkationsbeschwerden? Sexuelle Beschwerden? Schmerzen?
Körperliche Untersuchung:
Neben einer orientierenden neurologischen Untersuchung ist die vaginale Untersuchung und rektale Untersuchung in Steinschnittlage wichtig.
Wichtige pathologische Befunde sind: Quantifizierung des Organdeszensus nach ICS [Abb. 1.2], Zysto- oder Rektozele, verminderter Analsphinktertonus, fehlender Analreflex, Klitoris oder Bulbokavernosusreflex, Nachweis der Inkontinenz unter Pressen, Husten oder Hackenaufpralltest.
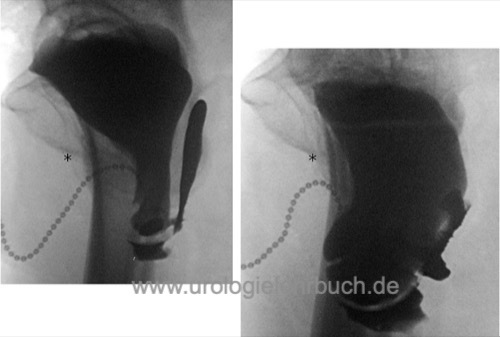
Miktionszysturethrogramm:
Das Miktionszysturethrogramm wird bei der Frau in seitlicher Projektion durchgeführt. Zur besseren Darstellung der Anatomie wird die Vagina und Harnröhre radiologisch markiert [Abb. rotatorische Zystozele].
 |
Urodynamik:
Die Urodynamik kann mit einem Miktionszyturethrogramm kombiniert werden. Die Urodynamik ist insbesondere bei Miktionsbeschwerden mit Drangkomponente indiziert.
Zystoskopie:
Die Zystoskopie ist zur Differentialdiagnose von Inkontinenz, Pollakisurie oder Drangsymptomatik indiziert. Es gibt keine spezifischen Zeichen einer Belastungsinkontinenz.
Defäkographie oder dynamisches Beckenboden-MRT:
Nachweis einer Zystozele, Rektozele, Enterozele oder einem Deszensus unter Belastung. Als Bezugspunkt wird häufig die Pubo-Coccygeale Linie angegeben. Beide Untersuchungen sind für komplexe Fälle reserviert und keine Standarduntersuchungen.
Therapie der Beckenbodeninsuffizienz
Konservative Therapie:
Östrogenisierung der Vaginalschleimhaut, Beckenbodengymnastik und vaginale Pessare können die Symptome lindern.
Operative Therapie des vorderen Kompartiments:
Die Kolporrhaphia anterior (vordere Scheidenplastik) verstärkt die vordere endopelviner Faszie (pubozervikale Faszie) bei einem Defekt des vorderen Kompartiments. Die Rezidivrate kann mit Hilfe von synthetischen Netzen reduziert werden, die Sicherheit dieser Netze ist jedoch umstritten (siehe unten). Der Eingriff kann mit einer Schlingenoperation oder Bandeinlage zur Therapie der Belastungsinkontinenz kombiniert werden.
Operative Therapie des mittleren Kompartiments:
Korrektur des Deszensus von Uterus oder Scheidenstumpf (nach Hysterektomie).
Sakrospinale Fixation nach Amreich-Richter: vaginale oder laparoskopische OP-Technik, mit Nähten wird die Cervix oder Scheidenstumpf an den sakrospinalen Bändern fixiert.
Abdominale Sakrokolpopexie: offen-chirurgische oder laparoskopische (roboter-assistierte) OP-Technik, die Fixierung erfolgt mit Netzen. Das Y-förmige Netz reicht bis in das vordere und hintere Kompartiment zur Korrektur entsprechender Defekte, die Sicherheit dieser Netze ist jedoch umstritten (siehe unten).
Operative Therapie des hinteren Kompartiments:
Die Hintere Kolporrhaphie ist die vaginale Korrektur einer Entero/Rektozele: das Bindegewebe zwischen Rektum und Vagina (hintere endopelvine Faszie, Septum rectovaginale oder Rektumfaszie genannt) wird in der Mittellinie überlappend verschlossen (midline plication). Die Rezidivrate kann mit Hilfe von synthetischen Netzen reduziert werden, die Sicherheit dieser Netze ist jedoch umstritten (siehe unten).
Hysterektomie:
Die früher häufig durchgeführte Hysterektomie im Rahmen der operativen Therapie der Beckenbodeninsuffizienz ist nicht immer notwendig. Die Trend geht, auch durch den Wunsch der Patientinnen, in Richtung Uteruserhalt im Rahmen der Deszensuschirurgie. Netzkomplikationen nach Sakrokolpopexie sind mit Erhalt des Uterus seltener.
Die Kolpohysterektomie (Entfernung des Uterus mit Resektion und Verschluss der Vagina) ist eine effektive Therapieoption bei schweren Organprolaps für Frauen, welche nicht mehr sexuell aktiv sein wollen.
Gefahren durch die Implantation von Fremdmaterial im Bereich des Beckenbodens:
Komplikationen wie chronische Schmerzen, Dyspareunie bis zu 25%, Banderosionen (bis zu 12%), Infektionen und die Schwierigkeit der Netzentfernung haben zu Warnungen mehrerer nationaler Aufsichtsbehörden und zur Marktrücknahme einiger Produkte geführt. In einigen Ländern ist aufgrund von Komplikationen der Einsatz von Fremdmaterial zur Therapie der Harninkontinenz und des Genitalprolapses verboten worden.
Die aktuelle AWMF-Leitlinie zur Behandlung der Beckenbodeninsuffizienz, die SCENIHR-Empfehlungen der EU sowie die Leitlinien der EAU erlauben den Einsatz alloplastischer Netzmaterialien im Beckenbodenbereich in bestimmten Risikokonstellationen, eine überdurchschnittliche sorgfältige Aufklärung der Patientinnen über Risiken und Alternativen sind jedoch obligat.
| Bartholinitis | suchen | Endometriose |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur
DeLancey 1992 DELANCEY, J. O.: Anatomic aspects of vaginal eversion after hysterectomy.In: Am J Obstet Gynecol
166 (1992), Jun, Nr. 6 Pt 1, S. 1717–24; discussion 1724–8
Hendrix u.a. 2002 HENDRIX, S. L. ; CLARK, A. ;
NYGAARD, I. ; ARAGAKI, A. ; BARNABEI, V. ;
MCTIERNAN, A.:
Pelvic organ prolapse in the Women’s Health Initiative: gravity and
gravidity.
In: Am J Obstet Gynecol
186 (2002), Jun, Nr. 6, S. 1160–1166
Petros und Ulmsten 1990 PETROS, P. E. ; ULMSTEN,
U. I.:
An integral theory of female urinary incontinence. Experimental and
clinical considerations.
In: Acta Obstet Gynecol Scand Suppl
153 (1990), S. 7–31
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siche Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siche Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.