Sie sind hier: Startseite > Harnblase > Harnblasenkarzinom > Definition und Ursachen
Harnblasenkarzinom (Blasenkrebs): Epidemiologie und Ursachen
- Harnblasenkarzinom: Ursachen
- Harnblasenkarzinom: Pathologie
- Harnblasenkarzinom: Klinik und Diagnose
- Harnblasenkarzinom: operative Therapie
- Harnblasenkarzinom: Chemotherapie und Prognose
Definition
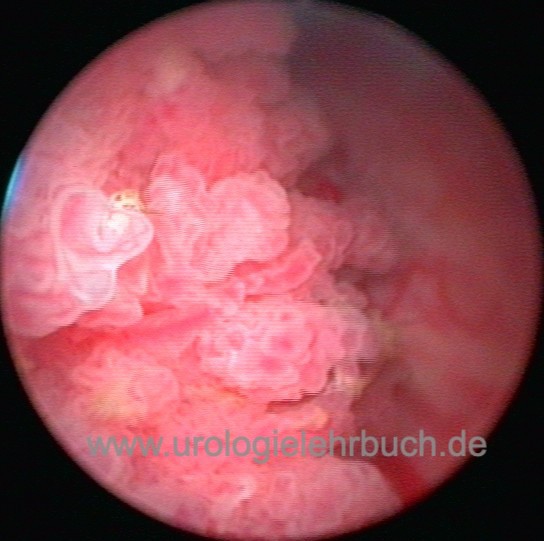
Das Harnblasenkarzinom ist ein bösartiger Tumor, welcher von Epithelzellen der Harnblase ausgeht.
 |
Epidemiologie des Harnblasenkarzinoms
Zweithäufigster Urogenitaltumor, das Erkrankungsrisiko bis 75 Jahre beträgt 2–3% für Männer und 0,5–1% für Frauen. Die jährlichen Neuerkrankungen liegen in Deutschland bei 16000 Menschen. Bezogen auf die Neuerkrankungsrate liegt der Blasenkrebs bei Männern an 5. und bei Frauen an 11. Stelle der Krebsstatistik (Inzidenz in Westeuropa 23,6/100000 bei Männern und 5,4/100000 bei Frauen pro Jahr). Die Inzidenz ist steigend (30% innerhalb von 15 Jahren). Die standardisierte Sterberate beträgt 2012 in Deutschland: 6,6/100000 bei Männern und 1,9/100000 bei Frauen (RKI, 2015).
Durchschnittsalter bei Diagnose 73–75 Jahre, weniger als 1% der Harnblasenkarzinome treten bei Patienten unter 40 J auf. 70% haben bei Erstmanifestation ein oberflächliches Harnblasenkarzinom, bei 30% besteht eine Infiltration der Muscularis. Bei Diagnosestellung sind 15 metastasiert.
Ursachen (Ätiologie und Pathogenese) des Harnblasenkarzinoms
Rauchen und Harnblasenkarzinom:
In Europa sind ungefähr die Hälfte der Urothelkarzinome bei Männern und ein Drittel bei Frauen auf das Rauchen zurückzuführen. Raucher und Ex-Raucher erleiden nach Therapie eines oberflächlichen Harnblasenkarzinoms häufiger und schneller ein Tumorrezidiv im Vergleich zu Nichtrauchern (Lammers u.a., 2011). Die Existenz einer Dosis-Wirkungsbeziehung gilt als nachgewiesen. Das relative Risiko steigt auf das 1–6fache in Abhängigkeit mit der Dauer des Rauchens und der Anzahl der gerauchten Zigaretten. Das Beenden des Rauchens vermeidet den weiteren Anstieg des Risikos (IARC, 2004).
Exposition im Beruf:
Die Berufskrankheit umfasst Neubildungen der Harnwege durch aromatische Amine (BK 1301), polyzyklische aromatische Kohlenwasserstoffe (BK 1321) und Arsen (BK 1108). Gefährdende Berufe sind u.a. Chemiearbeiter, Lackierer, Gummiverarbeitung, Stahlindustrie, Automechaniker, Lederindustrie, Frisör und Zahntechniker. Identifizierte Schadstoffe sind Azofarbstoffe, Benzidin, Toluidin, Naphthylamin, Aminodiphenyl, Dieselabgase und Ruß. Die meisten Schadstoffe sind aromatische Amine wie z.B. ein Benzolring mit Aminogruppe. Das Urothelkarzinom ist eine anerkannte Berufserkrankung bei entsprechender zeitlicher Giftexposition. In Europa werden bis zu 10% der Harnblasenkarzinome durch Exposition im Beruf verursacht. In Deutschland werden jährlich etwa 100 Fälle mit steigender Tendenz als Berufserkrankung anerkannt. In Entwicklungsländern nimmt die Häufigkeit des Harnblasenkarzinoms zu, da durch die zunehmende Industrialisierung (ohne hinreichende Sicherheitsvorkehrungen) eine zunehmende Belastung zu verzeichnen ist.
Einfluss des Geschlechts:
Obwohl das Erkrankungsrisiko für Männer deutlich höher ist, ist das Harnblasenkarzinom zum Zeitpunkt der Erstdiagnose bei Frauen in einem höheren Tumorstadium; dies korrespondiert mit einer höheren Sterblichkeit nach Zystektomie (HR 1,2)(Liu u.a., 2015). Zum Teil wird dies mit einem unterschiedlichen diagnostischen Gang bei einer Hämaturie erklärt, bei Frauen wird häufiger die Differentialdiagnose Harnwegsinfektion als Ursache akzeptiert und auf eine Zystoskopie verzichtet (Cohn u.a., 2014).
Trinkmenge und Harnblasenkarzinom:
Es ist umstritten, ob eine erhöhte Flüssigkeitsaufnahme zu einer Reduktion des Risikos für ein Blasenkarzinom führt. Einzelne Studien konnten diesen Zusammenhang darstellen. Kaffee oder Alkohol gelten nicht als Risikofaktoren (Brinkmann u.a., 2008).
Ernährung und Harnblasenkarzinom:
Eine gesunde Ernährung mit viel Gemüse und Früchten (z.B. Mittelmeerdiät) senkt das Risiko für ein Harnblasenkarzinom. Das metabolische Syndrom ist auf der anderen Seite ein etablierter Risikofaktor für ein Harnblasenkarzinom (Teleka u.a., 2018). Süßstoffe standen im Verdacht, dieser konnte jedoch mit zahlreichen Studien entkräftet werden.
Aristololchiasäure:
Verursacht Balkannephropathie (chronische interstitielle Nephritis, chronische Niereninsuffizienz und Urothelkarzinom von Harnblase und oberer Harntrakt), enthalten im Unkraut Osterluzei und gelangt über Getreideverunreinigung in die Nahrung, weiterhin auch enthalten in Kräutern der chinesischen Medizin (Grollman u.a., 2007).
Medikamente und Harnblasenkarzinom:
Folgende Substanzen sind anerkannte Risikofaktoren für Harnblasenkarzinome: Cyclophosphamid, Chinesische Kräuter welche Aristocholchiasäure enthalten und das Antidiabetikum Pioglitazon. Der kausale Zusammenhang von Phenacetin und andere NSAID Blasenkrebs zu verursachen bleibt widersprüchlich.
Chronische Infektion und Harnblasenkarzinom:
Chronische Infektionen erhöhen das Risiko für ein Harnblasenkarzinom. Dies gilt besonders für jahrelange Infektionen wie z.B. Bilharziose, Harnblasensteine oder bei Dauerkatheterträger. Das Risiko wird für ein Plattenepithelkarzinom stärker erhöht als für ein Urothelkarzinom (Abol-Enein, 2008).
Genetik und Molekularbiologie:
Folgende genetische Veränderungen erhöhen das Risiko für ein Harnblasenkarzinom oder korrelieren mit dem Tumorstadium.
Aktivität der N-Acetyltransferasen (NAT1 und NAT2):
N-Acetyltransferasen sind wichtig für die Inaktivierung von Nitrosaminen. "Langsam-Acetylierer" haben ein höheres Erkrankungsrisiko für ein Harnblasenkarzinom, da die Schadstoffe im Urin durch Acetylierung weniger inaktiviert werden. Vor allem bei Rauchern lässt sich der epidemiologische Zusammenhang deutlich nachweisen.
Lynch-Syndrom:
Das Lynch-Syndrom oder das hereditäre nicht-Polyposis-assoziiertes kolorektales Karzinom (HNPCC) ist eine erbliche Darmkrebsform ohne Polyposis, d.h. ohne Auftreten von vielen Polypen im Darm. Mutationen von DNA-Mismatch-Reparaturproteinen erhöhen auch das Risiko für Urothelkarzinome.
Onkogene und Tumorsuppressorgene:
Vermehrte Expression von Onkogenen wie ras und p21. Deletation oder Mutationen oder Verlust der Aktivität für Tumorsuppressorgene wie p53 oder Retinoblastom-Gens RB1 sind häufig.
Chromosomenveränderungen:
der Verlust des langen Arms von Chromosom 9 ist in allen Stadien des Blasenkarzinoms nachweisbar. Bei fortgeschrittenen Tumoren ist auch der Verlust des kurzen Arms von Chromosom 11 und 17 nachweisbar.
Weitere molekulare Veränderungen des Harnblasenkarzinoms:
FGF-Rezeptormutationen, vermehrte Expression von Lamininrezeptoren, vermehrte Sekretion von Typ IV Kollagenase und autokrine Motilitätsfaktoren, vermehrte Expression von EGF-Rezeptoren.
Molekulare Subklassifikation:
Moderne Labormethoden (u.a. next-generation sequencing) können gleichzeitig zahlreiche Veränderung auf Protein, RNA- und DNA-Ebene erfassen und erlauben eine molekulare Subklassifkation von Harnblasenkarzinome in luminale, basal-squamöse und neuronale Subtypen \parencite{Robertson2017}. Die Veränderungen auf molekularer Ebene können eine bessere Auswahl von gezielten Therapien ermöglichen, dies wird in aktuellen Studien geprüft.
| Enuresis | Suchen | Harnblasenkarzinom 2/5 |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur Harnblasenkarzinom
Abol-Enein, H.
Infection: is it a cause of bladder
cancer?
Scand J Urol Nephrol Suppl, 2008, 79-84.
Amin und Young 1997 AMIN, M. B. ; YOUNG, R. H.:
Primary carcinomas of the urethra.
In: Semin Diagn Pathol
14 (1997), Nr. 2, S. 147–60
Babjuk, M.; Burger, M.; Compérat, E.; Gonter, P.;
Mostafid, A.; Palou, J.; van Rhijn, B.; Rouprêt, M.; Shariata, S.;
Sylvester, R. & Zigeuner, R.
Non-muscle-invasive Bladder CancerEAU
Guidelines, 2020 https://uroweb.org/guidelines/non-muscle-invasive-bladder-cancer/
Brinkman, M. & Zeegers, M. P.
Nutrition, total
fluid and bladder cancer.
Scand J Urol Nephrol Suppl, 2008,
25-36.
Cohn, J. A.; Vekhter, B.; Lyttle, C.; Steinberg,
G. D. & Large, M. C.
Sex disparities in diagnosis of bladder cancer
after initial presentation with hematuria: a nationwide claims-based
investigation.
Cancer, 2014, 120, 555-561
DGU; DKG; DKG & Leitlinienprogramm Onkologie S3-Leitlinie (Langfassung): Früherkennung, Diagnose, Therapie und Nachsorge des Harnblasenkarzinoms. https://www.leitlinienprogramm-onkologie.de/leitlinien/harnblasenkarzinom/
Helpap und Kollermann 2000 HELPAP, B. ;
KOLLERMANN, J.:
[Revisions in the WHO histological classification of urothelial
bladder tumors and flat urothelial lesions].
In: Pathologe
21 (2000), Nr. 3, S. 211–7
IARC (2004) Monographs on the Evaluation of Carcinogenic Risks to Humans. Volume 83. Tobacco Smoke and Involuntary Smoking. World Health Organization.
Kalble 2001 KALBLE, T.:
[Etiopathology, risk factors, environmental influences and
epidemiology of bladder cancer].
In: Urologe A
40 (2001), Nr. 6, S. 447–50
Kataja und Pavlidis 2005 KATAJA, V. V. ;
PAVLIDIS, N.:
ESMO Minimum Clinical Recommendations for diagnosis, treatment and
follow-up of invasive bladder cancer.
In: Ann Oncol
16 Suppl 1 (2005), S. i43–4
Krieg und Hoffman 1999 KRIEG, R. ; HOFFMAN, R.:
Current management of unusual genitourinary cancers. Part 2: Urethral
cancer.
In: Oncology (Williston Park)
13 (1999), Nr. 11, S. 1511–7, 1520; discussion 1523–4
Lammers, R. J. M.; Witjes, W. P. J.; Hendricksen, K.;
Caris, C. T. M.; Janzing-Pastors, M. H. C. & Witjes, J. A.
Smoking
status is a risk factor for recurrence after transurethral resection of
non-muscle-invasive bladder cancer.
Eur Urol, 2011,
60, 713-720
Lampel und Thuroff 1998a LAMPEL, A. ;
THUROFF, J. W.:
[Bladder carcinoma 1: Radical cystectomy, neoadjuvant and adjuvant
therapy modalities].
In: Urologe A
37 (1998), Nr. 1, S. 93–101
Lampel und Thuroff 1998b LAMPEL, A. ;
THUROFF, J. W.:
[Bladder carcinoma. 2: Urinary diversion].
In: Urologe A
37 (1998), Nr. 2, S. W207–20
Leppert u.a. 2006 LEPPERT, J. T. ; SHVARTS,
O. ; KAWAOKA, K. ; LIEBERMAN, R. ; BELLDEGRUN,
A. S. ; PANTUCK, A. J.:
Prevention of bladder cancer: a review.
In: Eur Urol
49 (2006), Nr. 2, S. 226–34
Liu, S.; Yang, T.; Na, R.; Hu, M.; Zhang, L.; Fu,
Y.; Jiang, H. & Ding, Q.
The impact of female gender on bladder
cancer-specific death risk after radical cystectomy: a meta-analysis of
27,912 patients.
International urology and nephrology, 2015,
47, 951-958
Michaud u.a. 1999 MICHAUD, D. S. ; SPIEGELMAN,
D. ; CLINTON, S. K. ; RIMM, E. B. ; CURHAN,
G. C. ; WILLETT, W. C. ; GIOVANNUCCI, E. L.:
Fluid intake and the risk of bladder cancer in men.
In: N Engl J Med
340 (1999), Nr. 18, S. 1390–7
Plna und Hemminki 2001 PLNA, K. ; HEMMINKI, K.:
Familial bladder cancer in the National Swedish Family Cancer
Database.
In: J Urol
166 (2001), Nr. 6, S. 2129–33
Rajan u.a. 1993 RAJAN, N. ; TUCCI, P. ;
MALLOUH, C. ; CHOUDHURY, M.:
Carcinoma in female urethral diverticulum: case reports and review of
management.
In: J Urol
150 (1993), Nr. 6, S. 1911–4
Robert-Koch-Institut (2015) Krebs in Deutschland 2011/2012. www.krebsdaten.de
Stein u.a. 2001 STEIN, J. P. ; LIESKOVSKY,
G. ; COTE, R. ; GROSHEN, S. ; FENG, A. C. ;
BOYD, S. ; SKINNER, E. ; BOCHNER, B. ;
THANGATHURAI, D. ; MIKHAIL, M. ; RAGHAVAN, D. ;
SKINNER, D. G.:
Radical cystectomy in the treatment of invasive bladder cancer:
long-term results in 1054 patients.
In: J Clin Oncol
19 (2001), Nr. 3, S. 666–75
Weissbach 2001 WEISSBACH, L.:
[Palliation of urothelial carcinoma of the bladder].
In: Urologe A
40 (2001), Nr. 6, S. 475–9
Witjes, J.; Compérat, E.; Cowan, N.; Gakis, G.;
Hernánde, V.; Lebret, T.; Lorch, A.; van der Heijden, A. & Ribal, M.
Muscle-invasive
and Metastatic Bladder Cancer
EAU Guidelines, 2020 https://uroweb.org/guidelines/bladder-cancer-muscle-invasive-and-metastatic/
 English Version: Bladder cancer
English Version: Bladder cancer
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siche Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siche Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.