Sie sind hier: Startseite > Penis > nichtgonorrhoische Urethritis
Nichtgonorrhoische Urethritis (NGU): Diagnose und Therapie
Definition der nichtgonorrhoischen Urethritis
Die nichtgonorrhoische Urethritis ist eine bakterielle eitrige Harnröhrenentzündung, welche nicht durch Gonokokken verursacht wurde.
Epidemiologie der nichtgonorrhoischen Urethritis
Die Inzidenz der NGU steigt und ist inzwischen häufiger als die Gonorrhoe.
Inzidenz der Chlamydieninfektion
Die epidemiologischen Zahlen für eine Chlamydieninfektion sind in Europa stark unterschiedlich, in Ländern mit Screeningprogrammen liegt die Inzidenz bei 300--500/100000. Die geschätzte Prävalenz bei jungen Menschen (14--24 Jahren) liegt in den USA und Europa bei 2–7%, die Mehrheit ist asymptomatisch.
Ursachen der nichtgonorrhoischen Urethritis
Chlamydia trachomatis:
am häufigsten. Gramnegative obligat intrazelluläre Erreger, Einteilung nach Serotypen, die Urethritis wird von den Typen D-K ausgelöst.
Morphologie:
Extrazelluläre Form wird als Elementarkörperchen bezeichnet (Durchmesser 0.3 μm), bei entsprechender intrazellulärer Vermehrung Einschlusskörperchen.
Mykoplasmen:
20 % der NGU. Erreger sind meist Ureaplasma urealyticum oder Mycoplasma genitalis. Mykoplasmen sind Bakterien ohne Zellwand, fakultativ anaerob, und wachsen als extrazelluläre Parasiten auf Epithelien. Mykoplasmen können auch bei Patienten ohne Beschwerden nachgewiesen werden.
Morphologie:
Fehlende Zellwand, Darstellung mikroskopisch mit der Giemsa-Färbung. Zwischen 0,1–0,6 μm groß.
Grampositive Bakterien:
Enterokokken in 15 %, Streptokokken in 12 %, Staphylococcus aureus in 5 %.
Trichomonas vaginalis:
mehrfach begeißelte Einzeller (<1 %).
Weitere Ursachen:
Virale Urethritis, mechanische Ursachen (iatrogen, Selbstmanipulation).
unklare Ätiologie:
in 20–30 %
Klinik der nichtgonorrhoischen Urethritis
Urethritis:
Inkubationszeit 1–5 Wochen. Männer berichten über glasige oder eitrige Sekretion aus der Urethra (Bonjour-Tröpfchen), Dysurie, Brennen in der Urethra. Bei Frauen sind vaginaler Ausfluss, Dysurie und Unterbauchschmerzen als Zeichen der Adnexitis typisch. Das Ausmaß der Symptome ist sehr variabel, Frauen sowie Männer können beschwerdefrei bleiben.
Komplikationen:
aufsteigende Infektionen. Beim Mann droht eine Epididymitis. Bei der Frau droht (bei Chlamydieninfektion) in 20 % eine Adnexitis (PID). Die Folgen einer PID sind Sterilität durch einen Tubenverschluss (12 % nach 1 PID, 35 % nach 2 PID), weiterhin entsteht ein erhöhtes Risiko für ektope Schwangerschaften. Bei Neugeborenen droht bei Infektion der Mutter mit Chlamydia trachomatis in 15 % eine Chlamydien-Pneumonie oder in 50 % eine Chlamydien-Konjunktivitis.
Reiter-Syndrom:
HLA-B-27 assoziierte, reaktive Systemreaktion mit Mono/Oligoarthritis, Konjunktivitis, Balanitis [Abb. Balanitis circinata], Fieber und Exanthemen mit übermäßiger Verhornung an Handflächen und Fußsohlen (Keratoderma blennorrhagicum [Abb. 2.11]). Die Symptome entstehen nach unspezifischer Urethritis oder Gastroenteritis. Durch eine Mischinfektion ist das Reiter-Syndrom auch bei der Gonorrhoe möglich.
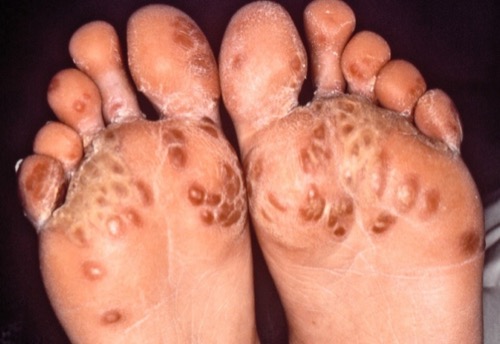 |
Fitz-Hugh-Curtis-Syndrom:
peritoneale Infektion bei Frauen mit aufsteigender Adnexitis, meist rechtsseitiger Oberbauchschmerz durch Infektion der Leberkapsel.
Diagnose der Urethritis
Urethralabstrich:
Nach 4 h Miktionspause erfolgen mehrere Urethralabstriche, mit Beimpfung von verschiedenen Medien:
2 Objektträger:
Zwei Objektträger werden mit urethralem Sekret bestrichen und eine Gramfärbung (Gonokokken) und eine Giemsa"=Färbung (Chlamydien) angefertigt. Mit 1000× Vergrößerung zeigen sich mehr als 4 Leukozyten pro Gesichtsfeld, in gut erhaltenden Epithelzellen können bei einer Chlamydieninfektion charakteristische intrazytoplasmatische Einschlusskörperchen nachgewiesen werden.
Blutagarplatten:
für Enterokokken, Streptokokken, Staphylococcus aureus ...
Spezialmedien:
z. B. Martin-Lewis-Platten oder Thayer-Martin-Agar für Gonokokken. Stuart-Medium für Mykoplasmen und Ureaplasmen. Chlamydien werden durch einen direkten DNA-Nachweis aus dem Abstrich nachgewiesen oder seltener durch die Anzucht in McCoy-Zellen.
PCR-Nachweis:
Mit Hilfe einer PCR kann mit hoher Sensitivität und Spezifität sowohl Gonokokken als auch Chlamydien nachgewiesen werden. Die PCR ist besonders für rektalen und pharyngealen Erregernachweis geeignet.
Weitere Erregergewinnung:
Cervixabstrich, Rektalabstrich, Pharynxabstrich; je nach Anamnese.
Partneruntersuchung:
eine genaue Partneranamnese und Untersuchung aller Sexualpartner ist notwendig.
Serologie:
Direkte immunologische Methoden existieren ebenfalls (DFA = direct fluorescent antibody, EIA = enzyme immunoassay), in Niedrigrisikopopulationen jedoch zu viele falsch-positive Ergebnisse. Für Chlamydien ungeeignet, nur bei V. a. Lues.
Urinuntersuchung:
Urinsediment und Urinkultur des Mittelstrahlurins erst nach den Urethralabstrichen [Abb. Trichomonade im Urinsediment].
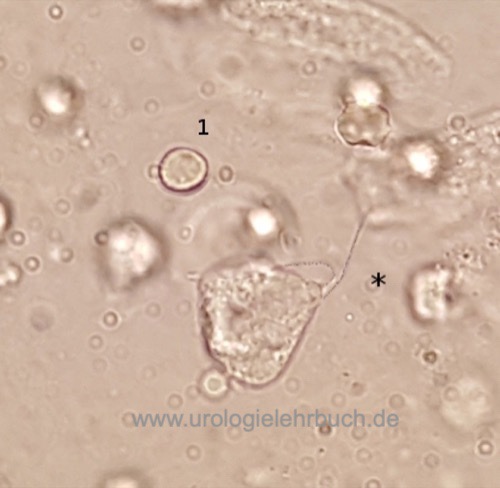 |
Meldepflicht:
die nichtgonorrhoeische Urethritis ist nicht meldepflichtig.
Therapie der Urethritis
Standardtherapie:
Mittel der ersten Wahl ist bei gesicherter nichtgonorrhoischer Urethritis Doxycyclin 100 mg 1-0-1 p.o. über 7 Tage oder Azithromycin 1–2 g p.o. einmalig (CDC, 2010, IUSTI guidelines 2012). Wenn eine Gonorrhoe möglich ist, sollte zusätzlich Ceftriaxon 250–500 mg i.m. einmalig verabreicht und Azithromycin bevorzugt werden.
Alternativen der zweiten Wahl:
Alternativen der zweiten Wahl bei nichtgonorrhoischer Urethritis sind Levofloxacin 500 mg p.o. 1-0-0 oder Ofloxacin 300 mg p.o. 1-0-0 oder Erythromycin 500 mg p.o. 1-1-1-1 für 7 Tage.
Prävention der Urethritis:
Benutzung von Kondomen, prophylaktische Antibiose nach GV, Behandlung aller Neugeborenen mit Tetrazyklin-Augentropfen.
| Gonorrhoe | Suchen | Herpes genitalis |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur
Center for Disease Control and Prevention: “Sexually Transmitted Infections (STI) Treatment Guidelines,” 2021. [Online]. Available: https://www.cdc.gov/std/treatment-guidelines/STI-Guidelines-2021.pdf
EAU Guidelines "Urological Infections,” Available: https://uroweb.org/guidelines/urological-infections/.
IUSTI Guideline on the management of Chlamydia trachomatis infections: https://iusti.org/wp-content/uploads/2019/12/Chlamydia2015.pdf
RKI Ratgeber zu Chlamydien Infektionen: https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_Chlamydiosen_Teil1.html
 English Version: Diagnosis and treatment of non-gonoccocal urethritis
English Version: Diagnosis and treatment of non-gonoccocal urethritis
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siche Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siche Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.