Sie sind hier: Startseite > Penis > Operationen > Inguinale Lymphadenektomie bei Peniskarzinom
Inguinale Lymphadenektomie: Technik und Komplikationen
Indikationen der inguinalen Lymphadenektomie
Bei Lymphknotenmetastasen bietet die vollständige chirurgische Entfernung der inguinalen und iliakalen Lymphknoten die einzige Chance auf eine Heilung. Die Bildgebung kann Lymphknotenmetastasen nicht sicher erkennen, so dass bei entsprechendem Risiko (pT1G2–3, T2–T4 Peniskarzinom) ein invasives Lymphknotenstaging notwendig ist. Ausführliche Diskussion der Indikation siehe Abschnitt Peniskarzinom.
Kontraindikationen
Gerinnungsstörungen. Bei fixierten Lymphknotenmetastasen (cN3) mit fraglicher Resektabilität sollte eine neoadjuvante Chemotherapie und Strahlentherapie erwogen werden. Weitere Kontraindikationen sind abhängig von den Grunderkrankungen (Operationsrisiko) und der Bedeutung der Lymphadenektomie für die Lebenserwartung des Patienten.
Technik der inguinalen Lymphadenektomie
Patientenvorbereitung:
Perioperative Antibiotikaprophylaxe. Rückenlage. Allgemeinanästhesie.
Operationszugang:
Für die inguinale Lymphadenektomie bietet sich ein Hautschnitt 3 cm unterhalb und parallel des Leistenbandes an. Die iliakale Lymphadenektomie ist beidseits über eine mediane extraperitoneale Unterbauchlaparotomie möglich.
Oberflächliche (modifizierte) inguinale Lymphadenektomie:
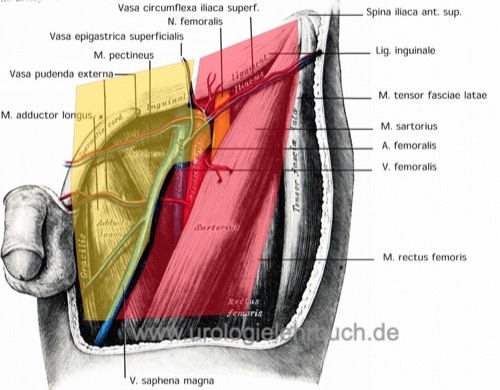
Die modifizierte inguinale Lymphadenektomie nach Catalona (Catalona, 1988) reduziert die Dissektion auf das Gebiet über der Fascia lata medial der V. epigastrica superficialis und der V. saphena magna, die auch geschont werden [Abb. Dissektionsgebiet der inguinalen Lymphadenektomie]. Es werden auch tiefe Lymphknoten aus der Fossa ovalis entfernt. Intraoperativ auffällige Lymphknoten können per Schnellschnitt untersucht werden, alternativ wird der endgültige Befund abgewartet. Bei Befall der Lymphknoten werden ausführlich (radikal) die inguinalen Lymphknoten der befallenen Seite entfernt.
 |
Sentinel-Lymphknotenbiopsie:
Eine Alternative zur modifizierten Lymphadenektomie ist die intraoperative Detektion und Resektion des Sentinellymphknotens mit einer Gammasonde. Vor der Operation wird ein radioaktiver Marker um den Tumor injiziert, zusätzlich kann die Injektion eines blauen Farbstoffes die intraoperative Identifikation erleichtern. Intraoperativ auffällige Lymphknoten können per Schnellschnitt untersucht werden, alternativ wird der endgültige Befund abgewartet.
Die limitierte Lymphadenektomie senkt die Komplikationsrate im Vergleich zur o.g. Technik. Die falsch-negative Detektionsrate beträgt 3–22 % je nach Publikation. Bei Nachweis von Lymphknotenmetastasen wird eine ipsilaterale ausführliche inguinale Lymphadenektomie durchgeführt. Kontralateral sollte bei fehlender Darstellung eines Sentinel-Lymphknotens eine modifizierte inguinale Lymphadenektomie durchgeführt werden.
Radikale ilioinguinale Lymphadenektomie:
Bei Nachweis von Lymphknotenmetastasen bei o.g. modifizierten und limitierten Lymphadenektomien ist die radikale inguinale Lymphadenektomie notwendig. Bei zwei oder mehr histologisch nachgewiesenen inguinalen Lymphknotenmetastasen oder bei kapselüberschreitendem Wachstum ist die ipsilaterale iliakale Lymphknotendissektion zum kompletten Staging notwendig. Weiterhin besteht die Indikation zu einer radikalen inguinalen Lymphadenektomie bei einem Tumorrezidiv in der Leiste in der Nachsorge.
Inguinale radikale Lymphadenektomie:
Das Dissektionsfeld zeigt Abb. Dissektionsgebiet der inguinalen Lymphadenektomie. Eine sorgfältige Präparationstechnik mit bipolarer Koagulation, Applikation von Clips oder dünnen Ligaturen senkt die Komplikationsrate durch Lymphozelen. Bei großen Hautdefekten durch fortgeschrittene Lymphknotenmetastasen sind myokutane Schwenklappen erforderlich. In komplexen Fällen sollte eine Vakuumversiegelungstherapie erwogen werden.
Iliakale Lymphadenektomie:
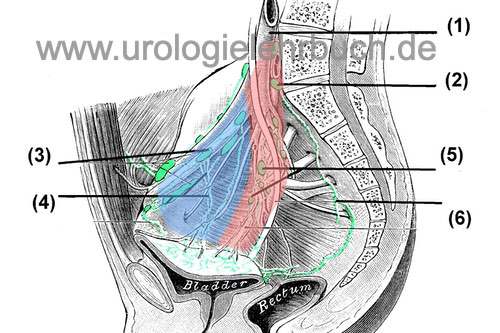
Das Dissektionsfeld ist analog zum Prostatakarzinom: lateral der N. genitofemoralis, kaudal der Ramus superior des Os pubis, medial das Lig. umbilicale und die Harnblase, in der Tiefe der N. obturatorius und die Beckenwand, kranial der Ureter und die Gabelung der A. iliaca communis [Abb. Grenzen der pelvinen Lymphadenektomie]. Als Operationszugang wird meist die mediane extraperitoneale Unterbauchlaparotomie oder die Laparoskopie gewählt.
 |
Technische Modifikationen:
Die inguinale Lymphadenektomie kann auch endoskopisch mit den Instrumenten der Laparoskopie durchgeführt werden. Verschiedene Techniken wurden publiziert: die klassische video-endoskopische inguinale Lymphadenektomie (VEIL), roboter-assistiert mit mehreren Trokaren oder mit einer Single-Port-Plattform (RA-VEIL). Die endoskopische Technik führt zu einer geringen Rate an Wundheilungsstörungen, die onkologischen Ergebnisse sind vergleichbar (Patel u.a., 2022).
Nachsorge der inguinalen Lymphadenektomie
Allgemeine Maßnahmen:
Kompressionsstrümpfe. Frühzeitige Mobilisation. Schmerztherapie. Thromboseprophylaxe, restriktiver Gebrauch von Antikoagulation. Heparininjektionen in die obere Extremität. Wundkontrollen. Laborkontrollen (BB, CRP). Regelmäßige Wundkontrollen.
Drainagen:
Verbandswechsel bei Vakuumversiegelung alle drei Tage. Drainagen oder Vakuumversiegelung belassen, bis die Sekretion deutlich unter 30~ml/24~h sinkt.
Komplikationen der inguinalen Lymphadenektomie
Lymphödem (10%), Serom oder Lymphozele (30–80%), Wundheilungsstörungen bis zu 40%, Lappennekrose, Venenthrombose, Lungenembolie. Je radikaler die Lymphadenektomie, desto häufiger und schwerer sind die Komplikationen. Die Vakuumversiegelungstherapie (negative pressure wound therapy) der primär verschlossenen Wunde reduziert die Rate an Lymphozelen und Wundheilungsstörungen.
| Penisamputation | Suchen | Prostatabiopsie |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur
Cabanas 1977 CABANAS, R. M.:
An approach for the treatment of penile carcinoma.
In: Cancer
39 (1977), Nr. 2, S. 456–66
Catalona 1988 CATALONA, W. J.:
Modified inguinal lymphadenectomy for carcinoma of the penis with
preservation of saphenous veins: technique and preliminary results.
In: J Urol
140 (1988), Nr. 2, S. 306–10
Horenblas 2001 HORENBLAS, S.:
Lymphadenectomy for squamous cell carcinoma of the penis. Part 2: the
role and technique of lymph node dissection.
In: BJU Int
88 (2001), Nr. 5, S. 473–83
Norman G, Shi C, Goh EL, Murphy EM, Reid A, Chiverton L, Stankiewicz M, Dumville JC. Negative pressure wound therapy for surgical wounds healing by primary closure. Cochrane Database Syst Rev. 2022 Apr 26;4(4):CD009261. doi: 10.1002/14651858.CD009261.pub7.
Jeanne-Julien A, Bouchot O, De Vergie S, Branchereau J, Perrouin-Verbe MA, Rigaud J. Morbidity and risk factors for complications of inguinal lymph node dissection in penile cancer. World J Urol. 2023 Jan;41(1):109-118. doi: 10.1007/s00345-022-04169-y.
Patel KN, Salunke A, Bakshi G, Jayaprakash D, Pandya SJ. Robotic-Assisted Video-Endoscopic Inguinal Lymphadenectomy (RAVEIL) and Video-Endoscopic Inguinal Lymphadenectomy (VEIL) versus Open Inguinal Lymph-Node Dissection (OILND) in carcinoma of penis: Comparison of perioperative outcomes, complications and oncological outcomes. A systematic review and meta-analysis. Urol Oncol. 2022 Mar;40(3):112.e11-112.e22. doi: 10.1016/j.urolonc.2021.11.010.
J. A. Smith, S. S. Howards, G. M. Preminger, and R. R. Dmochowski, Hinman’s Atlas of Urologic Surgery Revised Reprint. Elsevier, 2019.
 English Version: Technique and complications of inguinal lymph node dissection
English Version: Technique and complications of inguinal lymph node dissection
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siche Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siche Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.